Длительность эпизода боли обычно составляет около 2 недель, но у многих пациентов остаточные явления сохраняются еще в течение месяца и дольше. У части таких больных диагностируются грыжи межпозвоночных дисков, стенозы спинномозгового канала, болезни почек, яичников и других внутренних органов, а иногда и злокачественные опухоли или их метастазы.
В нашей статье мы кратко опишем основные причины болей в спине и их отличительные характеристики, помогающие человеку понять, что с его здоровьем возникли проблемы и пора обратиться к врачу.
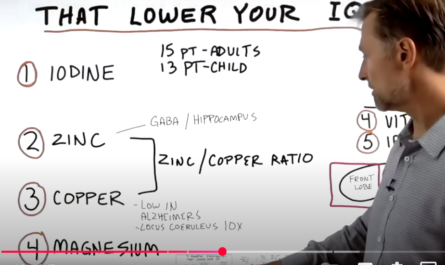
Вероятные причины болей в спине:
поражение позвоночника, его связок и мышц;
ущемление корешков и другие заболевания спинного мозга;
заболевания внутренних органов;
болезни соединительной ткани;
депрессии и психогенные нарушения.
Доказано, что боли в спине чаще возникают при малой подвижности, ожирении, курении, тяжелой физической работе, пребывании в неудобной позе, длительном действии вибрации, а также резких поворотах туловища.
Заболевания позвоночника, его связок и суставов

У большинства людей с жалобами на боли в спине они возникают из-за поражения межпозвонковых дисков, суставов между отростками, а также самих костных тел позвонков. С возрастом диски между позвонками теряют воду, уменьшается их толщина. В результате увеличивается подвижность отдельных элементов позвоночного столба, которые раздражают болевые рецепторы межпозвонковых суставов. Следует сказать, что часто даже у людей с выраженными «возрастными» изменениями позвоночника боли в спине нет. Нередко и грыжа диска сочетается с болью случайно.
В последние годы все большее значение в развитии постоянной боли в спине придается так называемому фасеточному синдрому — частной форме остеоартроза, поражающей суставной аппарат позвоночника.
Боль при фасеточном синдроме может быть как односторонней, так и двусторонней, локализуется около позвоночника, чаще в поясничной области с распространением в бедро. Боль часто появляется утром, но в течение дня проходит и вновь усиливается после нагрузки к вечеру. Впервые она появляется обычно после резкого неудобного поворота или наклона туловища. Боль усиливается в положении стоя и при разгибании спины, уменьшается в положении сидя или лежа, при легком сгибании, использовании опоры. Фасеточный синдром часто рецидивирует.
Нередко вызывают боль в спине при поражении позвоночника следующие состояния:
спондилолистез – смещение позвонков относительно друг друга;
стеноз позвоночного канала;
анкилозирующий спондилит (болезнь Бехтерева);
остеопороз с переломами тел позвонков (нередко у пожилых людей, особенно у женщин);
большая грыжа диска (более 5 мм);
заболевания шейного отдела позвоночника.
К более редким, но опасным причинам болевого синдрома относятся опухолевые поражения, чаще всего это метастазы в позвоночник. Риск их увеличивается при наличии у пациента любого онкологического заболевания (чаще рак легкого, молочной железы и простаты), потери веса, лихорадки, длительности жалоб больше месяца, возрасте старше 50 лет. Метастазами чаще других поражается грудной отдел позвоночника.
Еще одной причиной боли в спине, относящейся к онкологическим заболеваниям, относится миеломная болезнь. Редко, но встречаются доброкачественные и первичные злокачественные опухоли позвоночника, например, остеоид-остеома, саркома Юинга.
Болезнь Бехтерева нужно заподозрить при молодом возрасте пациента, утренней скованности позвоночника и крупных суставов, улучшении состояния после разминки. Боль нередко появляется в ягодичной области. Характерно ее усиление ночью, так что больной под утро уже не может спать из-за неприятных ощущений.
Боли в спине появляются и при других спондилоартритах, которые наблюдаются при следующих заболеваниях:
псориатический артрит;
болезнь Рейтера;
ювенильный ревматоидный артрит;
болезни Крона, Уиппла, язвенный колит;
шигеллез, сальмонеллез, иерсиниоз.
Важным компонентом комплексного лечения является прием хондропротекторов — например, препарата Алфлутоп. Инъекционная форма обеспечивает максимальную биодоступность и быстроту действия препарата, который помогает остановить прогрессирование разрушения хряща, снимает воспаление и стимулирует синтез гиалуроновой кислоты. Благодаря быстрому наступлению эффекта нет нужды в длительных курсах препарата-всего 20 инъекций 2 раза в год. Дополнение им лечения болей в спине позволяет сократить дозировку и длительность применения НПВП.
Остеомиелит позвоночника или спондилит нужно предположить при длительной лихорадке, внутривенном введении лекарств или наркотических средств, предшествующем инфекционном заболевании или травме, приеме иммунодепрессантов. Воспалительные заболевания позвоночника могут иметь и специфическую природу, возникая при сифилисе, туберкулезе, гонорее, бруцеллезе.
Определены так называемые индикаторы серьезных проблем, которые требуют тщательного обследования пациента:
внезапно впервые в жизни возникшая боль;
очень сильная боль;
отсутствие зависимости боли от положения тела;
боль сильнее ночью, чем днем;
возраст пациента моложе 20 лет и старше 55 лет;
недавно перенесенная травма спины;
вероятность инфекции (воспаление в мочеполовых путях, прием иммунодепрессантов, синдром приобретенного иммунодефицита);
перенесенное онкологическое заболевание;
необъяснимое снижение массы тела и лихорадка;
общая слабость;
недержание мочи или кала;
нарушение походки;
прогрессирующие неврологические расстройства.
Поражение мышц

Поражение мышц спины может быть вторичным: при болезнях позвоночника мышцы напрягаются, создавая «защитный корсет», удерживающий позвоночный столб, но от постоянного напряжения и спазма сами становятся причиной боли. Нередко спазм мышц возникает первично, например, при длительном пребывании в неудобной позе или повышенной тревожности. Такой болевой синдром имеет относительно доброкачественное течение и хорошо поддается медикаментозной терапии.
Некоторые системные заболевания мышц также проявляются болью в спине. К ним относятся:
ревматическая полимиалгия;
фибромиалгия.
Фибромиалгия – достаточно распространенная болезнь, чаще встречающаяся у женщин среднего возраста. Она характеризуется разлитой болью в мышцах туловища, скованностью, слабостью, нарушениями сна, изменениями кожной чувствительности, тревожностью, неустойчивым стулом.
Патология спинного мозга и его корешков
Сдавление корешков спинного мозга, выходящих через отверстия между отростками позвонков, является более редкой причиной боли, диагностируемой у каждого 10-го пациента. Однако при этом болевой синдром сильнее и длительнее, лечение продолжается около 2 месяцев.
Сдавление (компрессию) корешков вызывают:
грыжа межпозвонкового диска;
гипертрофия желтой связки;
костные разрастания (остеофиты);
сужение позвоночного канала (например, вследствие травмы).
Картина поражения корешков (радикулопатии): острая «стреляющая» боль в спине, нарушение чувствительности в зоне иннервации корешка, снижение рефлекторного ответа, слабость соответствующей мышцы. Если сдавление корешка доказано с помощью современных методов исследования и медикаментозное лечение неэффективно, иногда прибегают к хирургической операции.
Заболевания внутренних органов
Боль в спине возникает не только при болезнях позвоночника или спинного мозга, но и сопутствует многим заболеваниям внутренних органов:
болезни сердца (инфаркт миокарда, стабильная и нестабильная стенокардия, инфекционный эндокардит, расслаивающая аневризма аорты);
заболевания легких (тромбоэмболия легочной артерии, пневмоторакс, плеврит);
патология пищевода и желудка (язвенная болезнь, спазм пищевода, эзофагит);
воспалительные процессы в почках, печени, поджелудочной железе, желчном пузыре, поддиафрагмальный абсцесс.
Обычно отличить эти заболевания позволяют два момента:
внезапная и очень интенсивная боль в спине;
признаки поражения соответствующих органов (одышка, хрипы в легких, болезненность при пальпации живота и так далее).
При боли в спине, особенно возникшей неожиданно и не сопровождающейся признаками заболевания позвоночника, всегда нужно зарегистрировать электрокардиограмму для исключения острого инфаркта миокарда. Особенно такая нетипичная локализация боли при ишемической болезни сердца характерна для пожилых людей.

Психогенные нарушения
Переходу болевого синдрома в хроническую форму способствуют социальные и поведенческие факторы:
финансовые затруднения;
эмоциональное напряжение;
уверенность в неизбежности боли из-за ее кажущейся связи с повседневной работой;
мысли о возможном тяжелом заболевании и потере трудоспособности;
депрессия;
зависимость от других людей;
стратегия избегания болезни, при которой пациент не предпринимает никаких действий для диагностики и лечения своего состояния.
К какому врачу обратиться
Итак, причины болей в спине разнообразны. Так как чаще всего они связаны с болезнями позвоночника и спинного мозга, при их появлении следует обратиться к неврологу. Дополнительно может потребоваться консультация других специалистов: ревматолога, нейрохирурга, онколога, гастроэнтеролога, кардиолога, травматолога или хирурга, пульмонолога, нефролога, а также психолога. Чтобы правильно выбрать специалиста, можно сначала обратиться к терапевту, который после первичного обследования сможет установить предварительный диагноз.
/КР:/
Ни в коем случае нельзя откладывать посещение врача – специалиста…/